

Некроз. Признаки, причины, формы некроза.
Некроз – омертвление, гибель клеток и тканей в живом организме, при этом жизнедеятельность их полностью прекращается.
Некротический процесс проходит ряд стадий :
- паранекроз – обратимые изменения, подобные некротическим
- некробиоз – необратимые дистрофические изменения (при этом катаболические реакции преобладают над анаболическими)
- смерть клетки
- аутолиз – разложение мертвого субстрата под действием гидролитических ферментов и макрофагов
Микроскопические признаки некроза:
1) Изменения ядра
- Кариопикноз – сморщивание ядра. На этом этапе становится интенсивно базофильным – гематоксилином окрашивается в темно-синий цвет.
- Кариорексис – распад ядра на базофильные фрагменты.
- Кариолизис – растворение ядра
Пикноз, рексис и лизис ядра идут последовательно друг за другом и отражают динамику активации протеаз – рибонуклеазы и дезоксирибонуклеазы. При быстро развивающемся некрозе ядро подвергается лизису без стадии кариопикноза.
2) Изменения цитоплазмы
- плазмокоагуляция. Сперва цитоплазма становится гомогенной и ацидофильной, затем происходит коагуляция белков.
- плазморексис
- плазмолизис
Расплавление в одних случаях захватывает всю клетку (цитолиз), а в других – лишь часть (фокальный колликвационный некроз или балонная дистрофия)
3) Изменения межклеточного вещества
а) коллагеновые, эластические и ретикулиновые волокна набухают, пропитываясь белками плазмы, превращаются в плотные гомогенные массы, которые либо подвергаются фрагментации, либо глыбчатому распаду, либо лизируются.
Распад волокнистых структур связан с активацией коллагеназы и эластазы.
Ретикулиновые волокна очень долго не подвергаются некротическим изменениям, потому обнаруживаются во многих некротизированных тканях.
б) межуточное вещество набухает и расплавляется вследствие деполимеризации его гликозаминогликанов и пропитывания белками плазмы крови
При некрозе тканей изменяются их консистенция, цвет и запах. Ткань может стать плотной и сухой (мумификация), может – дряблой и расплавленной.
Ткань нередко бывает белой и имеет бело-желтый цвет. А иногда бывает и темно-красной, когда он пропитана кровью. Некроз кожи, матки, кожи часто приобретает серо-зеленый, черный цвет.
Причины некроза.
В зависимости от причины некроза различают следующие его виды:
1) травматический некроз
Является результатом прямого действия на ткань физико-химических факторов (радиация, температура, электричество и т.д.)
Пример: при воздействии высокой температуры появляется ожог тканей, а при воздействии низких – обморожение.
2) токсический некроз
Является результатом прямого действия токсинов бактериального и небактериального происхождения на ткани.
Пример: некроз кардиомиоцитов при воздействии дифтерийного экзотоксина.
3) трофоневротический некроз
Возникает при нарушении нервной трофики тканей. Результатом являются циркуляторное расстройство, дистрофические и некробиотические изменения, которые ведут к некрозу.
4) аллергический некроз
Является выражением реакции гиперчувствительности немедленного типа в сенсибилизированном организме.
Пример: феномен Артюса.
5) сосудистый некроз – инфаркт
Возникает при нарушении или прекращении кровотока в артериях вследствие тромбоэмболии, длительного спазма. Недостаточный приток крови вызывает ишемию, гипоксию и гибель ткани вследствие прекращения окислительно-восстановительных процессов.
К прямому некрозу относятся травматический и токсический некроз. Прямой некроз обусловлен непосредственным воздействием патогенного фактора.
Непрямой некроз возникает опосредованно через сосудистую и нервно-эндокринную системы. Такой механизм развития некроза характерен для видов 3-5.
Клинико-морфологические формы некроза.
Выделяют, учитывая структурно-функциональные особенности органов и тканей, в которых возникает некроз, причины его возникновения и условия развития.
1) коагуляционный (сухой) некроз
В основе сухого некроза лежат процессы денатурации белков с образованием труднорастворимых соединений, которые могут длительное время не подвергаться гидролитическому расщеплению.
Возникающие мертвые участки сухие, плотные, серо-желтого цвета.
Коагуляционный некроз встречается в органах, богатых белками бедных жидкостями (почки, миокард, надпочечники и т.д.).
Как правило, можно четко отметить четкую границу между мертвой тканью и живой. На границе есть сильное демаркационное воспаление.
– восковидный (Ценкеровский) некроз (в прямых мышцах живота при острых инфекционных заболеваниях)
– казеозный (творожистый некроз) при сифилисе, туберкулезе
– фибриноидный – некроз соединительных тканей, который наблюдается при аллергических и аутоиммунных заболеваниях. Сильно повреждаются коллагеновые волокна и гладкая мускулатура средней оболочки кровеносных сосудов. Характеризуется потерей нормальной структуры коллагеновых волокон и накоплением гомогенного некротического материала ярко-розового цвета, который похож (!) на фибрин.
2) колликвационный (влажный) некроз
Характеризуется расплавлением мертвой ткани, образованием кист. Развивается в тканях, относительно бедных белками и богатых жидкостью. Лизис клеток происходит в результате действия собственных ферментов (аутолиз).
Нет четкой зоны между мертвой и живой тканью.
-ишемический инфаркт головного мозга
При расплавлении масс сухого некроза говорят о вторичной колликвации.
3) Гангрена
Гангрена – некроз тканей, соприкасающихся с внешней средой (кожи, кишечника, легких). При этом ткани становятся серо-бурыми или черными, что связано с превращением кровяных пигментов в сульфид железа.
а) сухая гангрена
Некроз тканей, соприкасающихся с внешней средой без участия микроорганизмов. Наиболее часто возникает в конечностях в результате ишемического коагуляционного некроза.
Некротизированные ткани высыхают, сморщиваются и уплотняются под действием воздуха, они четко отграничены от жизнеспособной ткани. На границе со здоровыми тканями возникает демаркационное воспаление.
Демаркационное воспаление – реактивное воспаление вокруг омертвевших тканей, которое отграничивает мертвую ткань. Зона ограничения, соответственно, – демаркационная.
Пример: – гангрена конечности при атеросклерозе и тромбозе
-при обморожении или ожоге
б) влажная гангрена
Развивается в результате наслоения на некротические изменения ткани бактериальной инфекции. Под действием ферментов возникает вторичная колликвация.
Ткань набухает, становится отечной, зловонной.
Возникновению влажной гангрены способствуют расстройства кровообращения, лимфообращения.
При влажной гангрене нет четкого разграничения между живой и мертвой тканью, что усложняет лечение. Для лечения приходится перевести влажную гангрену в сухую, только затем проводить ампутацию.
– гангрена кишечника. Развивается при непроходимости брыжеечных артерий (тромбов, эмболии), ишемическом колите, остром перитоните. Серозная оболочка тусклая, покрыта фибрином.
-пролежни. Пролежень – омертвение поверхностных участков тела, подвергающихся давлению.
-Нома – водянистый рак.
в) газовая гангрена
Возникает при инфицировании раны анаэробной флорой. Характеризуется обширным некрозом ткани и образованием газов в результате ферментативной активности бактерий. Частый клинический симптом – крепитация.
4) секвестер
Участок мертвой ткани, который не подвергается аутолизу, не замещается соединительной тканью и свободно располагается среди живых тканей.
Пример: – секвестер при остеомиелите. Вокруг такого секвестра образется капсула и полость, заполненная гноем.
5) инфаркт
Сосудистый некроз, следствие и крайнее выражение ишемии. Причины развития инфаркта – длительный спазм, тромбоз, эмболия артерии, а также функциональное напряжение органа в условиях недостаточного кровоснабжения.
а) формы инфаркта
Чаще всего инфаркты бывают клиновидными (основание клина обращено к капсуле, а острие – к воротам органа). Такие инфаркты образуются в селезенке, почках, легких, что определяется характером архитектоники этих органов – магистральным типом ветвления их артерий.
Реже некрозы имеют неправильную форму. Такие некрозы встречаются в сердце, кишечнике, т. е. в тех органах, где преобладает не магистральный, рассыпной или смешанный тип ветвления артерий.
б) величина
Инфаркт может охватывать большую часть или весь орган (субтотальный или тотальный инфаркт) или обнаруживается лишь под микроскопом (микроинфаркт).
в) внешний вид
– белый
Представляет собой участок бело-желтого цвета, хорошо отграниченный от окружающей ткани. Обычно возникает в тканях с недостаточным коллатеральным кровообращением (селезенке, почках).
– белый с геморрагическим венчиком
Представлен участком бело-желтого цвета, но этот участок окружен зоной кровоизлияний. Она образуется в результате того, что спазм сосудов по периферии инфаркта сменяется их расширением и развитием кровоизлияний. Такой инфаркт находят в миокарде.
– красный (геморрагический)
Участок омертвления пропитан кровью, он темно-красный и хорошо отграничен. Встречается в тех органах, где характерны венозные застои, где нет магистрального типа кровоснабжения. Встречается в легких (т.к. там анастомозы между бронхиальной и легочной артериями), кишечнике.
Клинические проявления некроза.
1) системные проявления: лихорадка, нейтрофильный лейкоцитоз. В крови определяются внутриклеточные ферменты: МВ-изофермент кратинкиназы повышается при некрозе миокарда.
2) Местные проявления
3) Нарушение функции
Исходы некроза:
При относительно благоприятном исходе вокруг омертвевших тканей возникает реактивное воспаление, которое отграничивает мертвую ткань от здоровой. В этой зоне расширяются кровеносные сосуды, возникают полнокровие и отек, появляется большое количество лейкоцитов.
Замещение мертвых масс соединительной тканью. В таких случаях на месте некроза образуется рубец.
Обрастание участка некроза соединительной тканью.
Обызвестление. Накопление в капсуле солей кальция.
Крайняя степень петрификации. Образование кости в участке омертвения.
6) гнойное расплавление
Таково гнойное расплавление инфарктов при сепсисе.
Острый инфаркт миокарда недаром считается самым опасным из всех ишемических заболеваний и при отсутствии лечения заканчивается он, в лучшем случае, развитием хронической сердечной недостаточности. Обширный некроз и гибель клеток сердца часто являются причиной смерти человека. В моей практике было немало примеров, когда при своевременном поступлении в реанимационное отделение удавалось эффективно ограничить зону поражения и спасти пациента. В этой статье я хочу подробно рассказать о том, как заподозрить, определить и лечить инфаркт.
Что это за болезнь и какие ее причины
Основной этиологической причиной развития острого инфаркта миокарда является атеросклеротическое поражение интимы (внутренней оболочки) коронарных артерий. В результате формирования отложений просвет сосуда сужается, и кровь начинает поступать в ограниченном количестве. Так начинается ИБС с приступами стенокардии. При воздействии провоцирующих факторов (физическая или эмоциональная нагрузка) происходит полное перекрытие артерии и развивается непреходящая ишемия с формированием участка некроза.
Другими (очень редкими) причинами инфаркта становятся состояния, при которых нарушается кровоток:
За время практики мне часто приходилось сталкиваться с тем, что многие пациенты не исключают вредные привычки и неправильное питание из своего образа жизни. Но эти факторы риска инфаркта миокарда часто приводят к фатальным последствиям.
Ухудшение снабжения сердца кровью происходит чаще у пожилых: остерегаться болезни нужно мужчинам после 45 лет и женщинам после 55 лет. Спровоцировать приступ могут психоэмоциональные встряски — немало пациентов поступает к нам в отделение после смерти близких людей, увольнения с работы, развода.
Классификация
Классификация инфаркта миокарда осуществляется по нескольким принципам.
По времени возникновения различают:
- впервые возникший (первичный);
- рецидивирующий (повторяющийся в течение 1,5 месяцев после первого);
- повторный (возникший позднее 6 недель после первичного).
По локализации определяют следующие виды инфаркта миокарда:
- левого желудочка (передней, задней, боковой стенок и перегородочный);
- обширный, с поражением сразу нескольких отделов;
- правого желудочка (возникает крайне редко, часто сопровождается поражением и других областей сердечной мышцы).
По степени распространенности ишемии и некроза бывают такие типы острого инфаркта миокарда:
- интрамуральный (находится в глубине стенки органа);
- субэндокардиальный (развивается во внутреннем слое);
- трансмуральный (проходит все три слоя сердца насквозь);
- субэпикардиальный (нарушение во внешней части органа).
Сколько инфарктов может перенести человек
Почти все пациенты, единожды перенесшие инфаркт, задают мне вопрос о повторном риске на приеме. Прекрасно понимая их беспокойство, все же скажу, что однозначного ответа в данном случае не даст ни один специалист. Нужно учитывать местонахождение рубца, глубину и ширину поражения, наличие осложнений. Степень восстановления функции сердца зависит от развития коллатерального кровообращения (дополнительных сосудистых путей). Я встречала случаи, когда пациент оставался жив после пятого эпизода, хотя гибель может наступить и в результате первичного инфаркта.

Стадии развития заболевания
Клиническое течение инфаркта проходит пять основных периодов:
- Подромальный или прединфарктный. Может быть коротким (до нескольких часов или суток) или довольно длинным (1-2 недели или месяц). В это время происходит учащение и удлинение болевых приступов. К такому же варианту относится инфаркт, который проявляется на фоне внезапно возникшей и быстропрогрессирующей стенокардии.
- Острейший. Заключается в стойкой ишемии с последующим развитием некроза. Продолжается от 20-30 минут до 2 часов (но не более). Ангинозная боль к этому времени становится слабее или совсем исчезает. Давление падает, появляются или нарастают признаки сердечной недостаточности.
- Острый. Некроз плавно перетекает в расплавление ткани сердца (может длиться от двух дней до двух недель).
- Подострый (от 1-го до 45 дней от начала эпизода). На данной стадии начинается формирование соединительной ткани в области поражения, а оставшиеся миокардиоциты адаптируются для продолжения дальнейшей работы.
- Постинфарктный. Рубец полностью организуется, на месте некроза появляются грануляции. Занимает от начала острой стадии от 1,5 месяцев до полугода.
Обращаю ваше внимание на тот факт, что оказание квалифицированной помощи во время ухудшения состояние при стенокардии или в острейший период инфаркта миокарда позволяет не допустить развития некроза. В этом случае процесс является обратимым, а прогноз – благоприятным.
Подробнее о том, что происходит и как правильно действовать на каждой из вышеперечисленных стадий инфаркта, читайте здесь.
Ранние признаки инфаркта
Большая часть пациентов (примерно от 60 до 80%), которые наблюдались мною с таким диагнозом, указывают на то, что заболевание у них не начиналось внезапно. Ему предшествовали предвестники инфаркта, или продромальный период. Наиболее благоприятный исход наблюдался у тех больных, которые обратились за помощью или были привезены бригадой в первые часы приступа.
Хочу сделать небольшую оговорку — ранние признаки инфаркта миокарда возникают не всегда, все зависит от болевого порога и состояния нервной системы пациента.
Но в большинстве случаев мне доводилось наблюдать такую симптоматику:
- Боли по передней поверхности грудной клетки с иррадиацией в левую руку, часть нижней челюсти, лопатку.
- Неприятное ощущение не купируется приемом нитросодержащих препаратов и проходит только после введения наркотических анальгетиков.
- Имеет постоянный, нарастающий или волнообразный характер с периодами затихания и возобновления.
- Продолжается более 20-30 минут.
- Больной покрывается потом, старается присесть или лечь как можно выше. Такая поза немного облегчает приступ.
- Развивается одышка, кожа становится бледной, синеет носогубный треугольник.
- Когда речь идет о первых признаках инфаркта миокарда, нельзя не отметить нарушения ритма. По моим наблюдениям, они отмечаются в 90% случаев на стадии развития ишемии и до формирования рубца.
Любое подозрение на инфаркт требует немедленного проведения ЭКГ, на которой будут выявляться все признаки ишемии, а в более поздней стадии – некроза и формирование рубца. Подробнее о том, какие изменения будут видны на пленке, читайте здесь.
Последствия и осложнения
В любой период от начала острого инфаркта и до его разрешения в виде формирования соединительнотканного рубца могут отмечаться следующие осложнения:
- кардиогенный шок;
- остановка сердца;
- фибрилляция желудочков;
- разрыв стенки по причине миомаляции;
- формирование пристеночного тромба и тромбоэмболия;
- перикардит.
Летальный исход при данном заболевании фиксируется на ранних стадиях примерно в 35% случаев. Его причиной становится нарушение ритма, кардиогенный шок и острая недостаточность сердца. Позднее смерть может наступить в результате формирования аневризмы с разрывом, тромбоэмболических осложнений, острой тампонады перикарда.
После острого периода сердечная мышца адаптируется к новым условиям работы, но сохраняется высокий риск повторных эпизодов.
Лечение
Лечение инфаркта миокарда должно осуществляться в условиях реанимационного отделения с квалифицированным персоналом и специальным оборудованием. Но начинать оказание помощи следует еще на догоспитальном этапе.
Делает это обычно бригада скорой помощи.
После снятия ЭКГ и установления предположительного диагноза следует:
- положить под язык таблетку «Нитроглицерина»;
- дать выпить 300 мг «Аспирина»;
- ввести наркотические анальгетики для устранения болевого синдрома;
- при необходимости использовать внутривенное введение антиаритмических средств;
- произвести реанимационные мероприятия при развитии остановки сердца и наступлении клинической смерти.
Больше о том, как правильно оказывать неотложную помощь пациенту с инфарктом читайте здесь.
Медикаментозная терапия
После поступления больного я и мои коллеги проводят оказание помощи, согласно установленному протоколу. Все мероприятия направляются на купирование боли, ограничение области некроза, предупреждение развития осложнений, восстановление кровотока по венечным артериям.
Лечение инфаркта миокарда начинается с устранения болевого синдрома. Так как обычные препараты в данном случае неэффективны, врачи используют внутривенное введение наркотических анальгетиков «Промедола» или «Морфина». Это помогает нормализовать эмоциональное состояние человека, снизить частоту пульса и выровнять давление. Когда снимаются неприятные ощущения, снижается вероятность наступления рефлекторного кардиогенного шока.
Острый инфаркт миокарда представляет собой коронарный тромбоз. Поэтому пациенту вводят прямой антикоагулянт, тем самым выполняя ему процедуру тромболизиса — растворения кровяного сгустка.
Современным и самым эффективным подходом считается проведение процедуры стентирования, которая позволяет мгновенно восстановить кровоток в пораженном сосуде сердца. После этого назначается «Клопидогрель» с «Ацетилсалициловой кислотой» на протяжении 2 лет для предупреждения агрегации тромбоцитов и развития повторного приступа.
Использование бета-блокаторов позволяет снизить нагрузку на сердце, а также предупредить развитие аритмии. Лечение инфаркта миокарда обязательно включает в себя пролонгированные нитраты («Кардикет»). Они позволяют путем расширения коронарных сосудов улучшить приток крови к сердцу и ограничить зону некроза.
Важным моментом является назначение высоких доз статинов («Розувастатин» до 40 мг, «Аторвастатин» до 80 мг) — препаратов . Их применение позволяет снизить степень воспалительной реакции.
Симптомы инфаркта миокарда и их особенности также учитываются во время лечения. Пациенту при выраженном беспокойстве даются седативные средства, если давление остается высоким используются гипотензивные лекарства.
Хочу заметить, что лечение после инфаркта не заканчивается. Пациенту в течение всей жизни нужно будет принимать кроворазжижающие средства и препараты для снижения холестерина (статины). О том, как правильно проходить реабилитацию после приступа читайте здесь.
Хирургические методы
При отсутствии эффективности от лечения и с целью предупреждения повторного развития инфаркта на том же самом участке применяются такие операции:
- Аорто-коронарное шунтирование. Заключается в восстановлении прохождения крови по сердечным артериям путем создания искусственного анастомоза.
- Балонная ангиопластика. В просвет сосуда вводится трубочка с шариком на конце. Дойдя до точки приложения, его надувают и прижимают атеросклеротическую бляшку к стенке, восстанавливая нормальный кровоток.
Совет специалиста
Я настоятельно рекомендую всем пациентам, кто страдает от стенокардии и у которых присутствуют факторы риска инфаркта миокарда внимательно следить за своим состоянием здоровья. Учащение и усиление приступов, эпизоды аритмии или одышки должны настораживать. Препараты необходимо принимать регулярно, также как и соблюдать диету. Это позволит успешно бороться с причиной инфаркта.
Клинический случай
В стационар ко мне поступил пациент, у которого отмечались сильные боли за грудиной и другие типичные симптомы инфаркта миокарда. Был направлен из поликлиники, где была сделана кардиограмма, на которой обнаружился крупноочаговый некроз в острой стадии развития по передней стенки левого желудочка. Отмечает, что в последнее время наблюдались предвестники инфаркта – приступы стенокардии становились сильнее, плохо купировались «Нитроглицерином».
Пациент был направлен на чрескожное коронарное вмешательство — стентирование. На вторые сутки после процедуры больной чувствовал себя уже гораздо лучше, в связи с чем он был переведен в общее кардиологическое отделение. Были выданы рекомендации: соблюдать диету с ограничением жидкости и соли, а также исключением жирных блюд и продуктов с высоким содержанием холестерина, пожизненное применение «Аспирина» и статинов, адекватная физическая реабилитация.
Для подготовки материала использовались следующие источники информации.
Инфаркт (от лат. infarcire – начинять, набивать) – это мертвый участок органа или ткани, выключенный из кровообращения в результате внезапного прекращения кровотока (ишемии). Инфаркт – разновидность сосудистого (ишемического) коагуляционного либо колликвационного некроза. Это самый частый вид некроза.
Некрозу подвергаются как паренхиматозные клетки, так и интерстициальная ткань. Наиболее часто инфаркт возникает при тромбозе или эмболии, спазме, сдавлении артериальных сосудов. Очень редко причиной инфаркта может быть нарушение венозного оттока.
Причины развития инфаркта:
острая ишемия, обусловленная длительным спазмом, тромбозом или эмболией, сдавлением артерии;
функциональное напряжение органа в условиях недостаточного его кровоснабжения.
Огромное значение для возникновения инфаркта имеет недостаточность анастомозов и коллатералей, которая зависит от степени поражения стенок артерий и сужения их просветов (атеросклероз, облитерирующий эндартериит), от степени нарушения кровообращения (например, венозного застоя) и от уровня выключения артерии тромбом или эмболом. Поэтому инфаркты возникают обычно при тех заболеваниях, для которых характерны тяжелые изменения стенок артерий и общие расстройства кровообращения. Это:
бактериальный (инфекционный) эндокардит.
С недостаточностью анастомозов и коллатералей связано развитие венозных инфарктов при тромбозе вен в условиях застойного полнокровия. Для возникновения инфаркта большое значение имеет также состояние тканевого обмена, т.е. метаболический фон, на котором развивается ишемический инфаркт. Обмен веществ в органах и тканях, в которых возникает инфаркт, как правило, нарушен в связи с гипоксией, обусловленной общими расстройствами кровообращения. Лишь закупорка крупных магистральных артерий может привести к омертвению без предшествующих расстройств кровообращения и метаболических нарушений в ткани.
Морфология инфарктов
Макроскопическая картина инфарктов. Форма, величина, цвет и консистенция инфаркта могут быть различными.
Форма инфаркта. Обычно инфаркты имеют клиновидную форму. При этом заостренная часть клина обращена к воротам органа, а широкая часть выходит на периферию, например, под капсулу органа, под брюшину (инфаркты селезенки), под плевру (инфаркты легких) и т.д. Характерная форма инфарктов в почках, селезенке, легких определяется характером ангиоархитектоники этих органов – магистральным (симметричным дихотомическим) типом ветвления артерий. Реже инфаркты имеют неправильную форму. Такие инфаркты встречаются в сердце, мозге, кишечнике, поскольку в этих органах преобладает не магистральный, а рассыпной или смешанный тип ветвления артерий.
Величина инфарктов. Инфаркт может охватывать большую часть или весь орган (субтотальный или тотальный инфаркт) или обнаруживаться лишь под микроскопом (микроинфаркт).
Цвет и консистенция инфарктов. Если инфаркт развивается по типу коагуляционного некроза, то ткань в области омертвения уплотняется, становится суховатой, бело-желтого цвета (инфаркт миокарда, почек, селезенки). Если инфаркт образуется по типу колликвационного некроза, то мертвая ткань размягчается и разжижается (инфаркт мозга или очаг серого размягчения).
В зависимости от механизма развития и внешнего вида различают:
белый (ишемический) инфаркт;
красный (геморрагический) инфаркт;
белый инфаркт с геморрагическим венчиком.
Белый (ишемический) инфаркт возникает в результате полного прекращения притока артериальной крови в органах, например, в сердце, почках, селезенке, головном мозге выше виллизиева круга. Обычно он возникает в участках с одной системой притока крови (магистральным типом ветвления артерий), в которых коллатеральное кровообращение развито слабо. Благодаря ненарушенному венозному оттоку из ишемизированной ткани и вследствие спазма дистального участка артерий после прекращения кровотока наблюдается бледность этих инфарктов. Белый (ишемический) инфаркт представляет собой участок, четко отграниченный от окружающих тканей, бело-желтого цвета, бесструктурный.
Белый инфаркт с геморрагическим венчиком представлен участком бело-желтого цвета, но этот участок окружен зоной кровоизлияний. Она образуется в результате того, что спазм сосудов по периферии инфаркта сменяется паретическим их расширением и развитием кровоизлияний. Такой инфаркт может возникать в почках, миокарде.
Красный (геморрагический) инфаркт характеризуется тем, что участок омертвения пропитан кровью, он темно-красный и хорошо отграничен. Инфаркт становится красным из-за выхода в зоне инфаркта крови из некротизированных сосудов микроциркуляторного русла. Для развития красного инфаркта имеют значение особенности ангиоархитектоники органа – две и более системы притока крови, развитость коллатералей: в легких – наличие анастомозов между бронхиальной и легочной артериями, в кишечнике – обилие анастомозов между ветвями брыжеечных артерий, в головном мозге в области виллизиева круга анастомозы между внутренними сонными и ветвями базилярной артерий. Красные инфаркты могут также возникать в ткани при растворении или фрагментации (распаде) обтурирующего тромба, что возобновляет артериальный кровоток в зоне инфаркта.
Геморрагический инфаркт редко встречается в почках и сердце. Необходимым условием для такого геморрагического пропитывания является венозный застой.
Венозный инфаркт возникает при окклюзии всей венозной дренажной системы ткани (например, тромбоз верхнего сагиттального синуса, тромбоз почечной вены, тромбоз верхней брыжеечной вены). При этом возникают тяжелый отек, застой, кровоизлияния и прогрессивное увеличение гидростатического давления в тканях. При сильном увеличении гидростатического давления затрудяется приток артериальной крови в ткань, что ведет к ишемии и инфаркту. Венозные инфаркты всегда геморрагические.
Особые типы венозного инфаркта возникают при ущемлении (например, при ущемлении грыжи в грыжевых воротах приводит к инфаркту содержимого грыжевого мешка) и перекручивании вен (например, перекрут семенного канатика приводит к геморрагическому инфаркту яичка).
Различают асептический и септический инфаркты. Большинство инфарктов внутренних органов, не соприкасающихся с внешней средой, являются асептическими. Септические инфаркты возникают при попадании вторичной бактериальной инфекции в некротизированные ткани. Септические инфаркты возникают при: 1) наличии микроорганизмов в обтурирующем тромбе или эмболе, например, в эмболах при бактериальном (септическом) эндокардите; 2) развитии инфаркта в ткани (например, в кишечнике), в которой в норме присутствует бактериальная флора. Септические инфаркты характеризуются острым гнойным воспалением, которое часто приводит к образованию абсцесса на месте зоны инфаркта. Наличие предсуществующей бактериальной флоры в органах, контактирующих с внешней средой, может обусловить трансформацию развивающихся в них инфарктов в гангрену (например, в кишечнике, легких).
Микроскопически мертвый участок отличается потерей структуры, контуров клеток и исчезновением ядер.
Наибольшее клиническое значение имеют инфаркты сердца (миокарда), головного мозга, кишечника, легких, почек, селезенки.
В сердце инфаркт обычно белый с геморрагическим венчиком, имеет неправильную форму, встречается чаще в левом желудочке и межжелудочковой перегородке, крайне редко – в правом желудочке и предсердиях. Омертвение может локализоваться под эндокардом (субэндокардиальный инфаркт), эпикардом (субэпикардиальный инфаркт), в толще миокарда (интрамуральный) или охватывать всю толщу миокарда (трансмуральный инфаркт). В области инфаркта на эндокарде нередко образуются тромботические, а на перикарде – фибринозные наложения, что связано с развитием реактивного воспаления вокруг участков некроза. Чаще всего инфаркт миокарда встречается на фоне атеросклероза и гипертонической болезни с присоединением спазма или тромбоза артерий, являясь острой формой ишемической болезни сердца.
В головном мозге выше виллизиева круга возникает белый инфаркт, который быстро размягчается (очаг серого размягчения мозга). Если инфаркт образуется на фоне значительных расстройств кровообращения, венозного застоя, то очаг омертвения мозга пропитывается кровью и становится красным (очаг красного размягчения мозга). В области ствола мозга, ниже виллизиева круга также развивается красный инфаркт. Инфаркт локализуется обычно в подкорковых узлах, разрушая проводящие пути мозга, что проявляется параличами. Инфаркт мозга, как и инфаркт миокарда, чаще всего встречается на фоне атеросклероза и гипертонической болезни и является одним из проявлений цереброваскулярных заболеваний.
Рис. 10. Инфаркт головного мозга.
В лёгких в подавляющем большинстве случаев образуется геморрагический инфаркт. Причиной его чаще служит тромбоэмболия, реже – тромбоз при васкулите. Участок инфаркта хорошо отграничен, имеет форму конуса, основание которого обращено к плевре. На плевре в области инфаркта появляются наложения фибрина (реактивный плеврит). У острия конуса, обращенного к корню легкого, нередко обнаруживается тромб или эмбол в ветви легочной артерии. Омертвевшая ткань плотна, зерниста, темно-красного цвета. Геморрагический инфаркт легких обычно возникает на фоне венозного застоя, причем развитие его в значительной мере определяется особенностями ангиоархитектоники легких, наличием анастомозов между системами легочной и бронхиальных артерий. В условиях застойного полнокровия и закрытия просвета ветви легочной артерии в область омертвения ткани легкого из бронхиальной артерии поступает кровь, которая разрывает капилляры и изливается в просвет альвеол. Вокруг инфаркта нередко развивается воспаление легочной ткани (периинфарктная пневмония). Массивный геморрагический инфаркт легкого может быть причиной надпеченочной желтухи. Белый инфаркт в легких – исключительная редкость. Возникает он при склерозе и облитерации просвета бронхиальных артерий.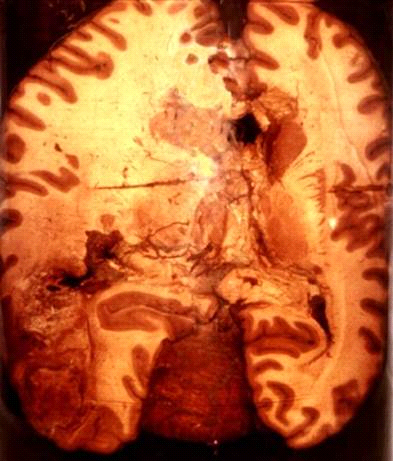
В почках инфаркт, как правило, белый с геморрагическим венчиком, конусовидный участок некроза охватывает либо корковое вещество, либо всю толщу паренхимы. При закрытии основного артериального ствола развивается тотальный или субтотальный инфаркт почки. Своеобразной разновидностью инфарктов являются симметричные некрозы коркового вещества почек, ведущие к развитию острой почечной недостаточности. Развитие ишемических инфарктов почек связано обычно с тромбоэмболией, реже – с тромбозом ветвей почечной артерии при ревматизме, бактериальном эндокардите, гипертонической болезни, ишемической болезни сердца. Редко при тромбозе почечных вен возникает венозный инфаркт почек.
В селезёнке встречаются белые инфаркты, нередко с реактивным фибринозным воспалением капсулы и последующим образование спаек с диафрагмой, париетальным листком брюшины, петлями кишечника Ишемические инфаркты селезенки связаны с тромбозом и эмболией. При тромбозе селезеночной вены иногда, очень редко, образуются венозные инфаркты.
В кишечнике инфаркты геморрагические и всегда подвергаются септическому распаду, что ведет к прободению стенки кишки и развитию перитонита. Причиной, чаще всего, служит заворот, инвагинация кишечника, ущемленная грыжа, реже – атеросклероз с присоединением тромбоза.
Инфаркт – необратимое повреждение ткани, которое характеризуется некрозом как паренхиматозных клеток, так и соединительной ткани. Некроз вызывает острую воспалительную реакцию в окружающих тканях со стазом и эмиграцией нейтрофилов. Лизосомные ферменты нейтрофилов вызывают лизис мертвых тканей в области инфаркта (гетеролизис). Разжиженные массы затем фагоцитируются макрофагами. Клетки острого воспаления заменяются лимфоцитами и макрофагами. Лимфоциты и плазматические клетки, вероятно, участвуют в иммунном ответе на высвобождающиеся при некрозе эндогенные клеточные антигены. Цитокины, выделяемые клетками хронического воспаления, частично ответственны за стимулирование фиброза и реваскуляризацию. В последующем происходит формирование грануляционной ткани. В конечном счете, происходит формирование рубца. Из-за контракции возникающий рубец оказывается меньше в объеме, чем область первоначального инфаркта.
Течение инфаркта мозга отличается от вышеописанного. Некротические клетки подвергаются разжижению (колликвации) из-за высвобождения собственных энзимов (аутолиз). Нейтрофилы обнаруживаются реже, чем в инфарктах других тканей. Разжиженные мозговые клетки фагоцитируются специальными макрофагами (микроглией), которые определяются в виде крупных клеток с бледной зернистой и пенистой цитоплазмой (жиро-зернистые шары). Область инфаркта преобразовывается в заполненную жидкостью полость, которая ограничивается стенками, образованными в результате реактивной пролиферации астроцитов (процесс, названный глиозом, который представляет собой аналог фиброза).
Скорость течения инфаркта и время, требуемое для окончательного заживления, изменяются в зависимости от размеров поражения. Маленький инфаркт может зажить в пределах 12 недель, для заживления большего участка может понадобиться 68 недель и больше. Макро- и микроскопические изменения в области инфаркта позволяют оценить возраст инфаркта, что является важным при аутопсии для установления последовательности событий, приведших к смерти.
Редко небольшие фокусы ишемического некроза могут подвергаться асептическому аутолизу с последующей полной регенерацией. Наиболее частый относительно благоприятный исход инфаркта, развивающегося по типу сухого некроза,– его организация и образование рубца. Организация инфаркта может завершиться его петрификацией. Иногда возникает гемосидероз, если речь идет об организации геморрагического инфаркта. На месте инфаркта, развивающегося по типу колликвационного некроза, например в мозге, образуется киста.
Неблагоприятные исходы инфаркта: 1) гнойное его расплавление, которое обычно связано с тромбобактериальной эмболией при сепсисе или действием вторичной инфекции (кишечник, легкие); 2) в сердце – миомаляция и истинный разрыв сердца с развитием гемотампонады полости перикарда.
Значение инфаркта. Оно определяется локализацией, размерами и исходом инфаркта, но для организма всегда чрезвычайно велико, прежде всего, потому, что инфаркт – ишемический некроз, то есть участок органа выключается из функционирования. Важно отметить, что инфаркт является одним из самых частых и грозных осложнений ряда сердечно-сосудистых заболеваний. Это, прежде всего атеросклероз и гипертоническая болезнь. Необходимо отметить также, что инфаркты при атеросклерозе и гипертонической болезни наиболее часто развиваются в жизненно важных органах – сердце и головном мозге, и это определяет высокий процент случаев скоропостижной смерти и инвалидизации. Медико-социальное значение инфаркта миокарда и его последствий позволило выделить его в качестве проявления самостоятельного заболевания – острой ишемической болезни сердца.
 26-07-2019
26-07-2019 0 Просмотров
0 Просмотров 0 комментариев
0 комментариев 0 Рейтинг
0 Рейтинг