- Классификация патологии
- Синусовая брадикардия
- Синусовая тахикардия
- Синусовая аритмия
- Пароксизмальная тахикардия
- Причины сердечного недомогания при мерцательной аритмии
- Факторы риска
- Как распознать аритмию - симптомы заболевания
- Методы диагностических исследований
- Оказание первой помощи
- Комплекс лечебных и профилактических мер
- Вероятные последствия
- Способы укрепления сердца
- Причины патологического состояния
- Патогенез аритмии
- Классификация патологии
- Симптоматические проявления
- Диагностические мероприятия
- Возможные осложнения
- Как лечить нарушения сердцебиения?
- Профилактика патологии
- Первая помощь
- Содержание
- Этиология [ править | править код ]
- Патогенез [ править | править код ]
- Классификация [ править | править код ]
- Характеристика отдельных нарушений сердечного ритма [ править | править код ]
- Синусовая тахикардия [ править | править код ]
- Синусовая брадикардия [ править | править код ]
- Пароксизмальная желудочковая тахикардия [ править | править код ]
- Диагностика [ править | править код ]
- Лечение [ править | править код ]
Если частота и регулярность сердечных сокращений не соответствуют общепринятым нормам, у вас может быть диагностирована аритмия сердца. В сущности, это органическое поражение, являющееся следствием интоксикации, функциональных сбоев нервной системы либо нарушений водно-солевого баланса.
Опасна ли сердечная аритмия и как с ней можно справиться? Нам предстоит изучить причины, симптомы и методики лечения данного недуга.
Классификация патологии
Прежде чем рассуждать о сущности патологии, необходимо изучить её разновидности. Существует несколько групп факторов, приводящих наш организм к состоянию аритмии. Каждому виду этой болезни присущи свои симптомы. В основу заболевания могут лечь кальциевый и магниевый дисбаланс, промышленные и бактериальные предпосылки, вредные привычки (никотин, алкоголь), кислородная недостаточность.

Нормальный ритм сердца.
Поражение эндокринных органов в будущем может отразиться на работе сердечной мышцы. Побочные эффекты от целого ряда лекарственных препаратов тоже могут стать причиной заболевания. Виды аритмии базируются на нарушениях определённых сердечных функций. Известны четыре разновидности этого недуга:
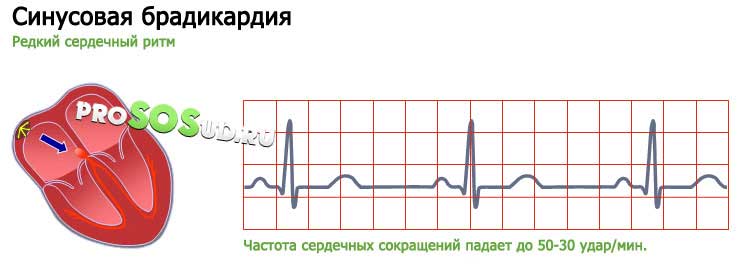
Синусовая брадикардия
Редкий сердечный ритм – один из ключевых симптомов синусовой брадикардии. Эта патология затрагивает синусовый узел, служащий индуктором электрических импульсов. Частота сердечных сокращений падает до 50-30 удар/мин. Патология довольно опасна – она часто обнаруживается у внешне "здоровых" людей, проходящих плановый медицинский осмотр.
Причины бывают разными, но большинство из них лежит в области врождённых генетических аномалий (сниженный узловой автоматизм).
В группу риска входят профессиональные спортсмены. Постоянные тренировки меняют их режим кровообращения и энергетический обмен. Впрочем, причины изменения ритма весьма разнообразны. Перечислим их:
- голодание;
- дисбаланс нервной системы (вегетативного отдела);
- переохлаждение;
- никотиновая и свинцовая интоксикация;
- инфекционные заболевания (брюшной тиф, желтуха, менингит);
- рост внутричерепного давления при опухолях и отёках головного мозга;
- последствия приёма некоторых лекарств (дигиталис, бета-блокаторы, верапамил, хинидин);
- склеротические изменения миокарда;
- дисфункция щитовидной железы.
Синусовая тахикардия
Частота сердечных сокращений резко увеличивается, превышая отметку 90 удар/мин. Синусовый узел задаёт ритм, и ЧСС возрастает до 160 ударов. Убывает этот показатель постепенно. Обычно учащённый ритм – следствие физической нагрузки, это нормальное явление. Патология проявляется в том, что пациент ощущает аномальное сердцебиение в покое.
.jpg)
Самостоятельным заболеванием синусовая тахикардия не считается. Патология получает развитие на фоне различных недугов и неправильного образа жизни. Эта болезнь опасна тем, что нарушенное кровоснабжение отражается на различных системах нашего организма. Перечислим главные причины тахикардии:
- вегетативный дисбаланс;
- лихорадка;
- анемия;
- злоупотребление чайными и кофейными напитками;
- ряд лекарственных средств (антагонисты кальциевых каналов, сосудосуживающие противопростудные таблетки);
- гипертиреоз и феохромоцитома;
- сердечная недостаточность;
- кардиомиопатия;
- пороки сердца и лёгочные патологии.
Синусовая аритмия
При синусовой аритмии синусовый узел продолжает индуцировать импульсы, но придаёт им переменную частоту. Вырабатывается нарушенный сердечный ритм, которому присущи урежения и учащения. При этом ЧСС будет колебаться в пределах нормы – 60-90 ударов. У здоровых людей синусовая аритмия связана с дыханием – ЧСС меняется при вдохе/выдохе.
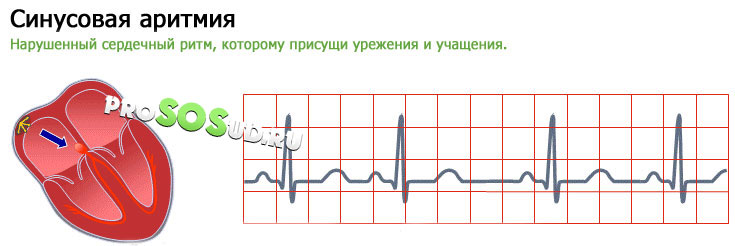
Когда может потребоваться лечение синусовой аритмии сердца? Определить "роковую грань" самостоятельно не получится – для этого нужно обратиться к профессиональному кардиологу. Записывая ЭКГ, врач просит пациента задержать дыхание. В этом случае дыхательная аритмия исчезает, а остаётся лишь синусовая. Патологическая форма недуга встречается редко – это признак заболевания сердца.
Пароксизмальная тахикардия
Сердечные сокращения при этом заболевании учащаются/замедляются внезапно – приступами. Правильный ритм сохраняется на протяжении длительного периода, но порой встречаются аномалии. Источник сбоев может локализоваться в разных областях сердца – от этого напрямую зависит ЧСС.
Пульс взрослых нередко ускоряется до 220 ударов, у детей – до 300. Продолжительность пароксизмов также отличается – приступы проходят за считанные секунды либо растягиваются на часы.
Причины возникновения тахикардии кроются в запуске очага повышенного автоматизма и патологической циркуляции электроимпульса. В основе болезни могут лежать повреждения миокарда – склеротические, некротические, воспалительные и дистрофические. Симптомы могут проявляться в виде тошноты, головокружения и слабости.
Вот основные факторы, влияющие на клиническую картину:
- состояние сократительного миокарда;
- частота сердечных сокращений;
- длительность сердцебиения;
- локализация эктопического водителя;
- продолжительность приступа.
Причины сердечного недомогания при мерцательной аритмии
Мы не упомянули ещё одну форму заболевания – фибрилляцию предсердий, именуемую также мерцательной аритмией. Предсердия в этом случае трепещут, а желудочки получают на 10-15 процентов меньше крови. Наступает уже рассмотренное нами выше состояние тахикардии. Пациент в полной мере узнаёт, что такое аритмия сердца – ЧСС возрастает до 180 ударов.
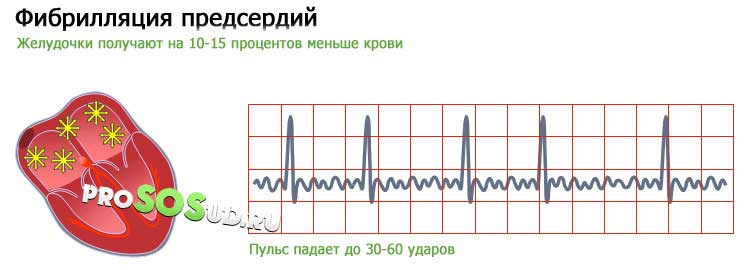
Неритмичность сердцебиений может принимать и другие формы. Пульс падает до 30-60 ударов – врачи констатирую брадикардию. Подобные симптомы чреваты применением кардиостимулятора.
Перечислим главные причины мерцательной аритмии:
- гормональные расстройства (тиреоидит Хасимото, узловой зоб);
- сердечная недостаточность;
- порок сердца либо его клапанов;
- повышенное АД;
- сахарный диабет и сопутствующее ожирение;
- лёгочные заболевания (бронхиальная астма, бронхит, туберкулёз, хроническая пневмония);
- чрезмерное употребление алкоголя;
- ряд медикаментозных препаратов;
- ношение тесной одежды;
- мочегонные средства.
Факторы риска
Причины возникновения всех форм патологии довольно схожи. Большинство из них является следствием каких-то заболеваний, неправильного образа жизни пациента либо имеют наследственный характер. Проанализировав источники сердечных сбоев, врачи вывели основные факторы риска.

- генетическая предрасположенность;
- высокое артериальное давление;
- болезни щитовидной железы;
- электролитные нарушения;
- сахарный диабет;
- употребление стимуляторов.
Большую часть этих факторов мы разобрали выше. К электролитным нарушениям может привести неправильное питание – в пище обязательно должны присутствовать кальций, натрий, магний и калий.
К запрещённым психостимуляторам относятся прежде всего кофеин и никотин – благодаря им развивается экстрасистолия. Впоследствии фибрилляция желудочков может вызвать внезапную сердечную смерть.
Как распознать аритмию – симптомы заболевания
Симптомы тахикардии и брадикардии имеют ряд незначительных отличий. Сердечная аритмия поначалу развивается в скрытой форме, ничем себя не проявляя. Впоследствии обнаруживаются симптомы, указывающие на артериальную гипертонию, сердечную ишемию, опухоли мозга и патологии щитовидной железы. Вот основные признаки аритмии:

- головокружение;
- общая слабость;
- одышка;
- быстрая утомляемость;
- потемнение в глазах;
- пограничные состояния мозга (больному кажется, что он вот-вот потеряет сознание).
Если у вас наблюдаются продолжительные потери сознания, длящиеся около 5-10 минут, можете "отсечь" брадикардию. Подобные обмороки не присущи этой форме аритмии. Симптомы тахикардии выглядят несколько иначе и поначалу смахивают на общее недомогание. Выглядят они следующим образом:
- одышка;
- учащённое сердцебиение;
- быстрая утомляемость;
- общая слабость.
Методы диагностических исследований
Симптомы предполагаемой аритмии нуждаются в тщательной проверке. К тревожным признакам можно отнести не только учащённое сердцебиение, но и внезапные замирания сердца, перепады давления, слабость, перемежающуюся с сонливостью.
.jpg)
Если у вас обнаружились приведённые выше симптомы, настало время обратиться к врачу и пройти полноценную диагностику. Обращаться следует к врачу-кардиологу – прежде всего он начнёт проверять щитовидную железу и выявлять возможные сердечные заболевания.
Разработано множество методов, позволяющих диагностировать аритмию. Обязательно записывается электрокардиограмма – она может быть короткой и длительной. Иногда врачи провоцируют аритмию, чтобы записать показания и точнее определить источник проблемы. Таким образом, диагностика делится на пассивную и активную. К пассивным методикам относятся:
- Электрокардиография . Электроды крепятся к грудной клетке пациента, его рукам и ногам. Изучается длительность фаз сокращения сердечной мышцы, фиксируются интервалы.
- Эхокардиография . Здесь используется ультразвуковой датчик. Врач получает изображение сердечных камер, наблюдает за движением клапанов и стенок, уточняет их размеры.
- Суточный мониторинг ЭКГ . Эту диагностику также называют методом Холтера. Пациент постоянно носит с собой портативный регистратор. Это происходит в течение суток. Врачи получают информацию о сердечных сокращениях в состоянии сна, покоя и активности.
В некоторых случаях пассивных исследований недостаточно. Тогда врачи индуцируют аритмию искусственными способами. Для этого разработано несколько стандартных тестов. Вот они:
- физическая нагрузка;
- картирование;
- электрофизиологическое исследование;
- тест с применением наклонного стола.
Оказание первой помощи
Приступы аритмии могут протекать самостоятельно и начинаться внезапно. Столь же непредсказуемо приступ заканчивается. Если у больного наблюдается первый приступ, незамедлительно вызывайте скорую. Зачастую санитары едут медленно, поэтому стоит побеспокоиться о здоровье пострадавшего. Сделайте вот что:
.jpg)
- успокойте больного, подавите проявления паники;
- создайте пациенту условия покоя – уложите его либо усадите в удобное кресло;
- постарайтесь изменить положение тела пострадавшего;
- иногда требуется вызвать рвотный рефлекс – сделайте это двумя пальцами, раздражая гортань.
Дальнейшее зависит от медицинских работников. Лекарства при сердечной аритмии кардиолог назначит позже – когда больного "откачают" и проведут предварительную диагностику.
Увидев симптомы аритмии, постарайтесь прервать любые физические нагрузки.
Допустимо употребление успокоительных средств:
- пустырника;
- валерианы;
- корвалола;
- валокордина (в пределах 40-50 капель);
- элениума.
Комплекс лечебных и профилактических мер
Дать однозначную рекомендацию по поводу того, какие таблетки помогут справиться с сердечной аритмией, невозможно. Эта болезнь развивается на фоне различных поражений сердечной мышцы (органических и функциональных). Например, изменения автоматизма ведут к синусовой тахикардии, аритмии либо брадикардии. Если имеются хронические/острые сердечные патологии, их нужно срочно лечить.
Когда конкретная форма аритмии выявлена, назначается вторичная профилактика. Данный вид лечения не практикуется при брадикардии. А вот при тахикардии лекарства придётся попить. Вам пропишут антиритмические препараты:
- антагонисты кальция (Дилтиазем, Верапамил);
- адреноблокаторы (Атенолол, Анаприлин, Конкор, Эгилок);
- Соталекс;
- Кардарон;
- Пропанорм;
- Аллалинин.
Без рецепта врача эти вещества категорически запрещено принимать. Необходим строгий надзор, поскольку неправильное употребление препаратов чревато последствиями. Например, могут возникнуть новые формы аритмии. Так что не рискуйте без необходимости.
Вероятные последствия
Главные последствия аритмии – сердечная недостаточность и тромбоэмболия. Плохое сокращение сердечной мышцы ведёт к сердечной недостаточности – нарушается внутреннее кровоснабжение. Различные органы страдают от недостатка кислорода, начинаются системные нарушения. Это влечёт за собой ряд серьёзных заболеваний и даже смертельные исходы.
При аритмии кровь не просто перекачивается, она начинает "взбалтываться" в предсердиях. Это может привести к тромбоэмболии. В некоторых областях сердца формируются тромбы – с течением времени они имеют обыкновение отрываться. Оторванный тромб блокирует сердце, что приводит к плачевным последствиям:
- инфаркт;
- стенокардия;
- летальный исход;
- инсульт мозга.
Способы укрепления сердца
Чтобы избавиться от надвигающейся беды, не обязательно пачками поглощать таблетки. Профилактика сводится к правильному режиму питания и отказу от некоторых пагубных привычек.
Согласно статистике, в зоне риска находятся курильщики – среди них заболевание встречается значительно чаще. Кроме отказа от никотина существуют и другие профилактические меры:
- шейпинг;
- фитнес;
- вечерние пробежки;
- прогулки на свежем воздухе;
- добавление в рацион фруктов, овощей и всевозможных каш;
- отсутствие ссор и нервных срывов.
Ведите размеренную жизнь. Тщательно избегайте конфликтов с близкими людьми. Лечение аритмии сердца вам не понадобится, если вы будете правильно питаться, дышать свежим воздухом и активно двигаться. Бросайте курить – вас ожидает глубокая и счастливая старость.
 Что такое аритмия сердца? Это патологическое состояние, при котором нарушается частота, ритмичность и последовательность возбуждения и сокращения органа. Иначе говоря, если ритм сердца отличается от нормального синусового, данное состояние можно называть аритмией. Правильный синусовый ритм имеет частоту от 60 до 90 уд/мин, интервал между ударами фиксированный — 0,12-0,20 секунд.
Что такое аритмия сердца? Это патологическое состояние, при котором нарушается частота, ритмичность и последовательность возбуждения и сокращения органа. Иначе говоря, если ритм сердца отличается от нормального синусового, данное состояние можно называть аритмией. Правильный синусовый ритм имеет частоту от 60 до 90 уд/мин, интервал между ударами фиксированный — 0,12-0,20 секунд.
Аритмия сердца не одно заболевание, а большая группа нарушений ЧСС, то есть частота может быть меньше, больше нормы или в виде беспорядочного сокращения. При данной патологии осуществляется сбой сокращений волокон мышц, нарушается проводимость и образование электроимпульсов, что всегда ведет к разным сердечным осложнениям. Выделение аритмии в самостоятельную нозологию связано с тем, что нередко даже органические изменения мышцы органа не дают аритмии, к тому же нередко патология может быть связана с физиологией.
Причины патологического состояния
 В 50 лет аритмия сердца возникает у 1 человека из 100, с возрастом ее частота растет: через 10 лет она имеется уже у каждого десятого, то есть прожитые года также имеют значение. Мужчины подвержены этой патологии почти в полтора раза больше женщин.
В 50 лет аритмия сердца возникает у 1 человека из 100, с возрастом ее частота растет: через 10 лет она имеется уже у каждого десятого, то есть прожитые года также имеют значение. Мужчины подвержены этой патологии почти в полтора раза больше женщин.
Среди этиологических факторов лидируют болезни сердца :
- приобретенные и врожденные пороки и патологии, различные воспаления, нарушение автоматизма синусового узла.
- легочно-сердечная недостаточность.
Имеются и опосредованные факторы:
- эндокринные нарушения (гипер- и гипотиреозы, сахарный диабет, ожирение);
- гормональные климактерические сдвиги;
- беременность;
- болезни ЦНС;
- ишемии мозга;
- черепно-мозговые травмы и окклюзии центральной артерии сетчатки;
- стрессы;
- интоксикации;
- электролитные дисбалансы;
- возраст;
- электрошок;
- наркотики;
- курение;
- алкоголь;
- анемии.
Недуг может вызываться умственными перенапряжениями, частыми инфекциями, злоупотреблением стимуляторами, наследственностью, чрезмерными физическими нагрузками. Иногда сердечная аритмия является преходящим состоянием, в других случаях бывает постоянной.
Патогенез аритмии
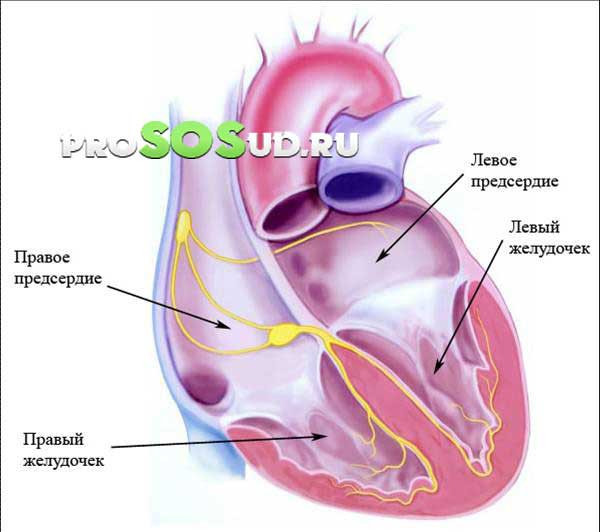
 В мышце сердца имеются узловые места скопления клеток проводящей системы. Они генерируют и отправляют импульсы в нервные волокна, которые затем активируют и сокращают ткани мышц. Кроме них, существует синусовый узел с локализацией в правом предсердии, который отвечает за правильный ритм, он регулирует ЧСС.
В мышце сердца имеются узловые места скопления клеток проводящей системы. Они генерируют и отправляют импульсы в нервные волокна, которые затем активируют и сокращают ткани мышц. Кроме них, существует синусовый узел с локализацией в правом предсердии, который отвечает за правильный ритм, он регулирует ЧСС.
Узел этот также генерирует электрические сигналы, направляет их дальше в принимающие волокна пучка Гиса, которые передают их непосредственно в желудочки. При появлении сбоев в проводниках пораженные участки включаются неравномерно, как следствие нарушается ритм. Любая аритмия грозит серьезными нарушениями, так как происходит сбой снабжения клеток организма питанием и кислородом (при замедлениях ритма); при ускорении же мышца сердца не расслабляется, нет дилатации, снижается ее сила выброса, снова наступает гипоксия. Наличие нарушений ритма всегда нуждается в лечении.
Классификация патологии
 Для обеспечения синусового сердечного ритма необходимо слаженное функционирование генерации импульсов в синусовом узле, возбудимости и проводимости сердечной мышцы. При нарушениях любого компонента аритмии сердца появляются неизбежно.
Для обеспечения синусового сердечного ритма необходимо слаженное функционирование генерации импульсов в синусовом узле, возбудимости и проводимости сердечной мышцы. При нарушениях любого компонента аритмии сердца появляются неизбежно.
Классификация основана также по следующему принципу:
- нарушена работа синусового узла — проявляется синусовыми бради-, тахикардиями и аритмиями, асистолией предсердий;
- срывы возбудимости — вызывают все виды экстрасистолий;
- патология проводимости — ее удлинение, сокращение вызывают блокады, синдром ранней поляризации желудочков;
- смешанные виды нарушений — более сложные и тяжелые аритмии, мерцание и трепетание полостей сердца.
Симптоматические проявления
Болезнь сердца и аритмия — сочетание частое. Оно может проявляться по-разному: чувством тревоги, ощущаемой больным повышенной частотой сердцебиения, замиранием органа.
 Может иметь место бессимптомная аритмия — “немая”, проявляется она только на ЭКГ. Значимым симптомом патологии считается внезапное давящее учащение сердцебиения в спокойном состоянии, потом — такое же внезапное его прекращение.
Может иметь место бессимптомная аритмия — “немая”, проявляется она только на ЭКГ. Значимым симптомом патологии считается внезапное давящее учащение сердцебиения в спокойном состоянии, потом — такое же внезапное его прекращение.
Часто это сочетается с симптомом одышки: сначала она возникает во время нагрузки, потом — в покое. Ее появление обычно указывает на снижение перекачивающей способности сердца. При утяжелениях такого вида пациенты нередко просыпаются по ночам от нехватки воздуха.
 Тахиаритмия нередко вызывает боли в груди, не зависящие от нагрузок. Имеют место снижения АД, кратковременные выключения сознания (синкопе). Перед ними появляется пресинкопе — симптом головокружения.
Тахиаритмия нередко вызывает боли в груди, не зависящие от нагрузок. Имеют место снижения АД, кратковременные выключения сознания (синкопе). Перед ними появляется пресинкопе — симптом головокружения.
Итак, в зависимости от вида причин аритмии сердца наблюдаются следующие симптомы:
- Синусовая брадикардия — ЧСС 55 уд/мин и меньше, может возникать снижение АД, мушки перед глазами, общая слабость, головокружения, потемнение в глазах, ограничение физической работоспособности, ноющие кардиалгии, предобморочное состояние (хочется ухватиться, чтобы не упасть). Опасными при брадикардии являются внезапные потери сознания на несколько секунд до 5-10 минут (“шел-шел, голове стало жарко, и вдруг очнулся на полу”).
- Синусовая тахикардия — ЧСС 90 уд/мин и больше, больной ощущает учащение ритма, появляется одышка, разбитость, ощущение “варености”, утомление, слабость. Некоторые виды тяжелой тахикардии могут вызвать остановку сердца.
- При приступах пароксизмальной тахикардии ритм остается правильным, но значительно учащается до 140 и больше уд/мин. Он всегда появляется и прекращается внезапно, может длиться минуту, редко — несколько дней. Больной во время приступа сильно потеет, кажется, что сердце “выпрыгивает”, появляется общая слабость, частое мочеиспускание. Позднее присоединяются кардиалгии, потери сознания, падение АД. Часто состояние вызывает переход к мерцанию желудочков.
- Синусовые аритмии сердца — при этом во время вдоха урежается пульс, а при выдохе он частит. Проходит самостоятельно, нарушений самочувствия нет, бывает в препубертате и у беременных.
- Как обязательный симптом при пороках сердца аритмия возникает всегда, здесь чаще речь идет о мерцательном виде патологии: предсердия не работают, а желудочки сокращаются ускоренно — до 150 уд/мин. Симптомы — кардиалгия, разница и отставание пульса от ЧСС, дрожь в груди.
- Экстрасистолия — единичных ощущений не вызывает, может усиливаться толчок в сердце, аритмия потом ощущается как замирание. Проявления учащаются при обострениях заболеваний .
 Трепетание желудочков, предсердий, асистолия, блокады (их развитие равносильно внезапной остановке кровообращения) — это самые грозные виды аритмий. Их признаки: больной обычно без сознания, может быть непроизвольное мочеиспускание, появление судорог, апноэ, отсутствие пульса, хриплое сбивчивое шумное дыхание, мидриаз, клиническая смерть. При отсутствии срочной реанимации человек умирает.
Трепетание желудочков, предсердий, асистолия, блокады (их развитие равносильно внезапной остановке кровообращения) — это самые грозные виды аритмий. Их признаки: больной обычно без сознания, может быть непроизвольное мочеиспускание, появление судорог, апноэ, отсутствие пульса, хриплое сбивчивое шумное дыхание, мидриаз, клиническая смерть. При отсутствии срочной реанимации человек умирает.
Диагностические мероприятия
Диагностика включает следующие методы тестирования:
- Первое обследование в кабинете врача — аускультация, подсчет пульса, ЧСС, назначение ЭКГ, ЭхоКГ. При непостоянстве аритмии делают мониторинг по Холтеру — запись ЭКГ в течение суток. При временных аритмиях и отсутствии клиники проводят провокацию состояния в виде разных тестов. Чреспищеводное электрофизиологическое исследование (ЧпЭФИ) — стимулирование работы сердца импульсами через пищевод, затем регистрация работы на ЭКГ.
- Назначается проведение электрофизиологического инвазивного обследования сердца (ЭФИ) — электроды проводятся непосредственно в полость сердца в определенные его участки, изучается прохождение импульса по миокарду, локализация возникающей аритмии.
- Тилт-тест — больного кладут на специальный стол, записывают исходные данные пульса и АД, затем под разными углами стол наклоняют в течение получаса, при этом данные пульса меняются. Проводится проверка и вертикальном положении стола. Нагрузки иногда дают при помощи велотренажера, беговой дорожки.
Возможные осложнения
Нарушения ритма опасны внезапной остановкой деятельности сердца, в других, менее серьезных случаях — осложнениями в виде СН, отеком легких, утяжелением самих аритмий, провокацией приступа стенокардии, ИМ, мозговыми инсультами. Тяжелые виды мерцательной аритмии способствуют образованию тромбов, блокады сердца вызывают приступы Морганьи-Адамса-Стокса, если же происходит полная АВ-блокада, это приводит к смерти больного.
Как лечить нарушения сердцебиения?
 Проведение лечения при аритмиях предусматривает использование различных блокаторов: Са, Na, Mg-каналов, гликозидов, бета-блокаторов, Панангина, Аспаркама, Аденозина. Их надо принимать длительно, под контролем врача.
Проведение лечения при аритмиях предусматривает использование различных блокаторов: Са, Na, Mg-каналов, гликозидов, бета-блокаторов, Панангина, Аспаркама, Аденозина. Их надо принимать длительно, под контролем врача.
Часто бывает необходима вшивка кардиостимулятора, особенно при наличии противопоказаний к приему препаратов или их неэффективности.
Имплантация кардиостимулятора — популярный метод, его активность рассчитана более, чем на 10 лет. При слабости синусового узла он как бы заменяет его, сам генерируя необходимые импульсы. Имплантация дефибриллятора использует тот же принцип действия, сам регулирует ритм и исключает сбой в работе желудочков. Нередко он помогает лучше лекарств.
Радиочастотная абляция (РЧА) применяется при длительной мерцательной аритмии. Сущность ее состоит в том, что радиоволнами специальным катетером прижигают проблемные участки проводящей системы. Эффективность метода — 95%.
Профилактика патологии
 Предупреждение аритмии — это в первую очередь устранение причинных заболеваний , исключение стрессов, овладение приемами релаксации, нормализация веса, умеренные регулярные физические нагрузки, контроль АД, соблюдение оптимального режима дня и отдыха.
Предупреждение аритмии — это в первую очередь устранение причинных заболеваний , исключение стрессов, овладение приемами релаксации, нормализация веса, умеренные регулярные физические нагрузки, контроль АД, соблюдение оптимального режима дня и отдыха.
Если заболевание экстракардиальное, то обязательно его лечение.
- эндокринные нарушения прежде всего;
- инфекции;
- ВСД;
- нарушение пропорций калия, магния и натрия.
Придется отказаться от курения, крепких концентрированных напитков, тоников, приема кофеина. Самолечение категорически запрещено.
Первая помощь
При приступах пароксизмальной тахикардии важным является стимулирование вагусного нерва, наиболее  эффективным при этом является натуживание больного на высоте глубокого вдоха. Можно промассировать шею с двух сторон круговыми движениями, действуя на синокаротидную зону. Пациент лежит, при этом ему прижимают правую сонную артерию. Менее действенно надавливание на глазные яблоки.
эффективным при этом является натуживание больного на высоте глубокого вдоха. Можно промассировать шею с двух сторон круговыми движениями, действуя на синокаротидную зону. Пациент лежит, при этом ему прижимают правую сонную артерию. Менее действенно надавливание на глазные яблоки.
Можно попытаться глубоко вдохнуть воздух и выдыхать поверхностными движениями или вызвать рвоту. Эти несложные манипуляции создают переключение в головном мозге на себя, “отвлекая” от сердца. Следует учесть, что такие манипуляции нельзя применять пожилым, при ИМ, ИБС, ЦАС.
Во всех других случаях больного нужно сразу уложить в постель, расстегнуть ворот рубашки, при одышке придать полусидячую позу: такое положение тела иногда снимает приступ аритмии. Нужно выпить Валокордин, 1 ст. л. валерианки. При имеющихся назначениях сердечных препаратов принять указанную дозу. Если больной потерял сознание, необходимо до приезда бригады скорой начать непрямой массаж сердца и искусственное дыхание.

| Аритмия | |
|---|---|
 |
|
| МКБ-10 | I 47 47. — I 49 49. |
| МКБ-9 | 427 427 |
| МКБ-9-КМ | 427.9 [1] |
| OMIM | 115000 |
| DiseasesDB | 15206 |
| MedlinePlus | 001101 |
| MeSH | D001145 |
Аритмия сердца (от др.-греч. ἀρρυθμία — «несогласованность, нескладность») — патологическое состояние, приводящее к нарушению частоты, ритмичности и последовательности возбуждения и сокращения сердца. Аритмия — любой ритм сердца, отличающийся от нормального синусового ритма (ВОЗ, 1978). При таком патологическом состоянии может существенно нарушаться нормальная сократительная активность сердца, что, в свою очередь, может привести к целому ряду серьёзных осложнений [B: 1] [B: 2] [B: 3] .
Термин «аритмия» объединяет различные по механизму, клиническим проявлениям и прогностическому значению нарушения образования и проведения электрического импульса.
Содержание
Этиология [ править | править код ]
Наиболее частые причины нарушений сердечного ритма и проводимости:
1. Кардиальные причины:
2. Лекарственные воздействия:
3. Электролитные нарушения:
4. Токсические воздействия:
Патогенез [ править | править код ]


Под влиянием одного или нескольких этиологических факторов нарушается одна или несколько функций сердца:
- автоматизм (автоматическая генерация импульсов кардиомиоцитами водителем ритма)
- возбудимость (способность кардиомиоцитов генерировать потенциал действия в ответ на раздражение)
- проводимость (проведение импульса по проводящей системе сердца)
- сократимость (сокращение сократительных кардиомиоцитов)
- рефрактерность (электрическая инертность КМЦ некоторое время после проведения импульса, не допускающая возврат проведенного импульса и наложение последующего)
- абберантность (возможность проведения импульса по дополнительным путям проводящей системы сердца)
Так, наиболее известными механизмами нарушений возбудимости (экстрасистолий, пароксизмальных тахикардий) являются:
- механизм повторного обратного входа импульса (re-entry): macro-re-entry (циркуляция вокруг полых вен, при синдроме Вольфа-Паркинсона-Уайта: из предсердий через пучок Кента в миокард желудочков, затем через волокна Пуркинье, ножки и ствол пучка Гиса в атриовентрикулярный узел — обратно в предсердия; рис. 1); micro-re-entry [прим. 1] (при дистрофических и некротических изменениях возникает неполный однонаправленный блок проведения возбуждения к миофибрилле рабочего миокарда предсердий или желудочков. Но в этом же месте сохраняется способность антидромного проведения импульса. Если импульс зацикливается один-два раза — возникает экстрасистолия, если три и более — пароксизмальная тахикардия; рис 2.)
- неравномерная реполяризация миокарда
- увеличение амплитуды следовых потенциалов
- увеличение автоматизма гетеротопных очагов
В основе аритмии лежит изменение условий формирования возбуждения сердечной мышцы или аномалия путей его распространения. Аритмии могут быть вызваны как функциональными нарушениями, так и тяжёлыми органическими поражениями сердца. В некоторых случаях причиной нарушений сердечного ритма являются врождённые особенности проводящей системы сердца. Определённую роль в возникновении аритмии играет состояние нервной системы. Например, психическое, эмоциональное напряжение вызывает изменения в темпе, а зачастую — и в ритме сердечных сокращений, в том числе, и здоровых людей. Аритмия нередко возникает у людей с заболеваниями центральной и вегетативной нервной системы.
Разные заболевания, сопровождающиеся нарушением анатомической структуры сердца или происходящих в нём обменных процессов, вызывают различные по продолжительности и характеру виды аритмии, и установить диагноз может только врач, выводы которого основываются на клинико-электрокардиографических данных.
Классификация [ править | править код ]
В зависимости от нарушенной функции сердца в настоящее время принято выделять следующие группы аритмий:
- Нарушения автоматизма
- Номотопные (водитель ритма — в синусовом узле)
- синусовая тахикардия (СТ)
- синусовая брадикардия (СБ)
- синусовая аритмия (СА)
- синдром слабости синусового узла (СССУ)
- Гетеротопные (водитель ритма — вне синусового узла)
- нижнепредсердный ритм
- атриовентрикулярный ритм
- идиовентрикулярный ритм
Вместе с тем, дискуссия об основаниях, которые следует положить в основу классификации аритмий, всё ещё продолжается в силу того, что за прошедшие уже более ста лет научного изучения аритмий сердца всё ещё не удалось достигнуть желаемого уровня эффективности проводимого лечения. Например, в 2014 году были высказаны [B: 4] аргументы, указывающие на необходимость различать как минимум три базовые типа патологических аритмий сердца:
- аритмии, которые следует считать вариантом нормальной реакции адаптации, но которые, тем не менее, приводят к тем или иным нарушениям гемодинамики, опасным для организма в целом (в том числе и врождённые механизмы саморегуляции популяционной динамики);
- аритмии, возникающие в результате нарушений адаптации из-за дезорганизации в цепях регуляции сердечной деятельности;
- аритмии, возникающие в результате нарушений адаптации из-за дезорганизации автоволновой функции сердца.
Характеристика отдельных нарушений сердечного ритма [ править | править код ]
Синусовая тахикардия [ править | править код ]
Синусовая тахикардия — учащение частоты сердечных сокращений от 90 до 160 в минуту при сохранении правильного синусового ритма. Диагностическое и прогностическое значение синусовой тахикардии определяется конкретной ситуацией, при которой она возникает.
Так, синусовая тахикардия является нормальным ответом сердечно-сосудистой системы на физическую нагрузку, психоэмоциональный стресс, употребление крепкого кофе и т. п. В этих случаях синусовая тахикардия носит временный характер и, как правило, не сопровождается неприятными ощущениями. Восстановление нормальной частоты сердечных сокращений происходит вскоре после прекращения действия факторов, вызывающих тахикардию.
Клиническое значение имеет синусовая тахикардия, сохраняющаяся в покое. Нередко она сопровождается неприятными ощущениями «сердцебиения», чувством нехватки воздуха, хотя некоторые больные могут не замечать увеличения ЧСС. В таких случаях выявить тахикардию возможно при помощи ЭКГ, или холтеровского мониторирования. Причинами такой тахикардии могут быть как экстракардиальные факторы, так и собственно заболевания сердца. На ЭКГ: положительный зубец P в I, II, avF, V4-V6 отведениях; отрицательный avR; интервалы PQ одинаковы, ритм правильный, учащённый. Интервалы RR укорочены. При выраженной тахикардии зубец Р наслаивается на Т.
Синусовая брадикардия [ править | править код ]
Синусовая брадикардия — это урежение ЧСС меньше 60 в минуту при сохранении правильного синусового ритма. Синусовая брадикардия обусловлена понижением автоматизма синоатриального узла.
У здоровых людей синусовая брадикардия обычно свидетельствует о хорошей тренированности сердечно-сосудистой системы и часто встречается у спортсменов.
Причинами экстракардиальной формы синусовой брадикардии, обусловленной токсическими воздействиями на синоатриальный узел или преобладанием активности парасимпатической нервной системы (вагусные воздействия), являются:
- гипотиреоз;
- повышение внутричерепного давления;
- передозировка лекарственных средств (β-адреноблокаторов, сердечных гликозидов, верапамила и др.);
- некоторые инфекции (вирусный гепатит, грипп, брюшной тиф, сепсис);
- гиперкальциемия или выраженная гиперкалиемия;
- метаболический алкалоз;
- обтурационная желтуха;
- гипотермия и др.
Интракардиальная форма синусовой брадикардии возникает при органическом или функциональном повреждении синоатриального узла и встречается при инфаркте миокарда, атеросклеротическом и постинфарктном кардиосклерозе и других заболеваниях сердца. На ЭКГ: правильный ритм, интервалы RR удлинены.
Пароксизмальная желудочковая тахикардия [ править | править код ]
Пароксизмальная желудочковая тахикардия — в большинстве случаев это внезапно начинающийся и так же внезапно заканчивающийся приступ учащенных желудочковых сокращений до 150—180 сокращений в минуту, обычно при сохранении правильного регулярного сердечного ритма.
Среди пароксизмальных ЖТ принято различать:
- Экстрасистолия — преждевременное сокращение сердца или его отделов. Может протекать бессимптомно, в ряде случаев больной ощущает «толчок» в груди, «остановку» сердца или пульсацию в подложечной области. При неврозах и рефлекторных экстрасистолиях у людей с заболеваниями внутренних органов наиболее важное значение имеет коррекция питания и образа жизни, а также лечение основной и сопутствующей патологии.
- Трепетание желудочков — частое (200—300 в 1 мин) ритмичное сокращение желудочков, обусловленное устойчивым круговым движением локализованного в них импульса. Трепетание обычно быстро переходит в фибрилляцию желудочков.
- Фибрилляция желудочков (мерцание желудочков) характеризуется хаотичным сокращением волокон миокарда с частотой 250—480 в 1 мин, отсутствие координированного сокращения желудочков. ФЖ часто является осложнением обширного трансмурального инфаркта миокарда и обычно заканчивается остановкой сердца с последующим выключением жизненных функций организма.
Диагностика [ править | править код ]
Основным методом диагностики аритмий является ЭКГ. [прим. 2] Для каждой аритмии выделяют свои ЭКГ-признаки.
1) ритм синусовый (зубцы P — перед каждым комплексом QRS)
2) ритм правильный (интервалы RR отличаются возрастной нормы
1) ритм синусовый (зубцы P — перед каждым комплексом QRS)
2) ритм правильный (интервалы RR отличаются 10 %)
3) ЧСС может быть нормальной, повышенной, сниженной
Синдром слабости синусового узла:
1) стойкая синусовая брадикардия
2) периодическое исчезновение синусового ритма (миграция водителя ритма)
3) периодическое возникновение синоаурикулярной блокады
4) стойкая брадисистолическая мерцательная аритмия
5) синдром тахикардии-брадикардии
1) ритм несинусовый (водитель ритма — в дистальном участке пучка Тореля, поэтому зубец P деформирован либо отрицателен; но при этом интервал PQ — сохранен, комплекс QRST — в норме);
2) ритм правильный либо неправильный
3) ЧСС нормальная либо изменена
1) ритм несинусовый (водитель ритма — в атриовентрикулярном узле, поэтому зубец P отсутствует за счет наложения на QRS либо непрохождение импульса в предсердия при генерации в нижних отделах АВ узла, деформирован либо отрицателен, интервал PQ — отсутствует, комплекс QRST — в норме);
2) ритм правильный либо неправильный;
3) ЧСС = 40-60 уд/мин (таков автоматизм АВ узла)
1) ритм несинусовый (водитель ритма — в пучке Гиса, его ножках либо волокнах Пуркинье, поэтому зубец P и интервал PQ отсутствуют, комплекс QRST — расширен, деформирован, зубец Т дискордантный);
2) ритм правильный либо неправильный;
3) ЧСС = 20-40 уд/мин (таков автоматизм пучка Гиса) либо RRn, где RRe — интервал между зубцом R предшествующего экстрасистоле комплекса и зубцом Re экстрасистолы, ReR1 — интервал между зубцом Re экстрасистолы и зубцом R1 следующего за экстрасистолой комплекса, RRn — нормальный интервал RR)
Пароксизмальная тахикардия (предсердная, атрио-вентрикулярная или желудочковая)
1) имеет вид ряда идущих одна за другой экстрасистол соответствующего происхождения
3) возникает внезапно в виде приступов (пароксизмов)
- I степени (замедление проводимости без выпадения комплексов) — чаще не имеет никаких ЭКГ признаков, возможна склонность к синусовой брадикардии
- II степени (замедление проводимости с периодическим выпадением комплексов):
- II М1 ст. (с периодикой Самойлова-Венкебаха — постепенно нарастающее замедление проводимости с последующим выпадением комплекса) — постепенное удлинение/укорочение интервалов RR с последующим выпадением сердечного комплекса (RR1 RR2>RR3…выпадение…RR);
- II М2 ст. (без периодики Самойлова-Венкебаха — перманентное замедление проводимости с периодическим выпадением комплексов) — интервалы RR перед выпадением одинаковые (RR1=RR2=RR3…выпадение…RR)
Внутрипредсердная блокада (чаще в пучке Бахмана, реже — Венкебаха, Тореля):
- I степени (замедление проводимости без выпадения комплексов) — зубец P расширен, может быть раздвоен по типу P-mitrale (M-образный зубец P при гипертрофии левого предсердия)
- II степени (замедление проводимости с периодическим выпадением комплексов):
- II М1 ст. (с периодикой Самойлова-Венкебаха — постепенно нарастающее замедление проводимости с последующим выпадением комплекса) — постепенное нарастающее расширение/раздвоение зубца P с последующим выпадением сердечного комплекса PQRST с сохранением первого «горба» зубца P (P1
- I степени (замедление проводимости без выпадения комплексов) – интервал PQ>0,2 сек (у детей >0,18 сек)
- II степени (замедление проводимости с периодическим выпадением комплексов):
- М1 Мобитц 1 (с периодикой Самойлова-Венкебаха — постепенно нарастающее замедление проводимости с последующим выпадением комплекса) — постепенное нарастающее удлинение/укорочение интервала PQ с последующим выпадением сердечного комплекса QRST (PQ1
PQ2>PQ3…выпадение …PQ);
Неполная блокада левой ножки пучка Гиса:
ЭКГ признаки практически соответствуют признакам гипертрофии левого желудочка (критерии Соколова-Лайона):
3) R1+S3>25мм (индекс Левиса)
6) RV6+SV1>35мм (индекс Соколова-Лайона)
Неполная блокада правой ножки пучка Гиса:
ЭКГ признаки практически соответствуют признакам гипертрофии правого желудочка (критерии, обратные критериям Соколова-Лайона):
WPW синдром (синдром Вольфа-Паркинсона-Уайта):
1) с аберрантностью в пучке Джеймса (соединяет правое предсердие и пучок Гиса) (синдром Lown-Gagang-Levine): P может быть деформирован, интервал PQ — укорочен или отсутствует, комплекс QRST — в норме
2) с аберрантностью в пучке Палладино-Кента (соединяет предсердие и желудочек): P может быть деформирован, интервал PQ — укорочен или отсутствует, комплекс QRST — деформирован (дельта-волна)
3) с аберрантностью в пучке Маххайма (соединяет пучок Гиса и ножку пучка Гиса): P — нормальный, интервал PQ — нормальный, комплекс QRST — деформирован (дельта-волна)
1) ритм несинусовый: между комплексами QRS — волны F с частотой до 350 в минуту, регулярные, одинаковой формы и амплитуды («пилообразные»)
2) комплексы QRS — не изменены
3) как правило — желудочковый ритм правильный (интервалы RR одинаковые), тахикардия 150—160 в минуту; реже — ритм неправильный, нормо- или брадикардия
Мерцание предсердий (мерцательная аритмия, фибрилляция предсердий, delirium cordis):
1) ритм несинусовый: между комплексами QRS — волны f с частотой свыше 350 в минуту — нерегулярные, разной формы и амплитуды
2) комплексы QRS — не изменены
3) желудочковый ритм неправильный (интервалы RR разные), тахи-, нормо- или брадисистолия
Лечение [ править | править код ]
- Антиаритмические препараты
- Прямые антиаритмики, как правило влияющие на различные ионные каналы (амиодарон, ритмонорм, аллапенин и т. д.). К недостаткам относят большое количество побочных эффектов этих препаратов, в том числе и способность их самих провоцировать нарушения ритма.
- Препараты, влияющие на проводящую систему сердца (гликозиды, бета-блокаторы) влияют на автоматизм клеток сердца, урежают ЧСС.
 26-07-2019
26-07-2019 0 Просмотров
0 Просмотров 0 комментариев
0 комментариев 0 Рейтинг
0 Рейтинг